文/廖唯晴
審定/諶大中 臺北慈濟醫院心臟血管外科主任
圖片提供/臺北慈濟醫院
前排左起:消化外科伍超群主任、張耀仁副院長;後排左起:眼科部沈姵妤副主任、心臟血管外科諶大中主任、泌尿科游智欽醫師、一般外科李朝樹醫師、器官捐贈移植協調護理師余翠翠、黃于恩。攝影/盧義泓

臺北慈濟醫院擁有陣容堅強的心臟血管外科團隊,可以提供心臟病人完善的手術照顧。左起:體外循環師辜瑜甄、周勁曄、徐展陽醫師、羅崇祐醫師、蔡貴棟醫師、心血管醫學中心張燕主任、心臟血管外科諶大中主任、宋鎮宇醫師、駱妤萍專師、體外循環師杜古昕。攝影/范宇宏
一九六七年,南非外科醫師巴納德成功實施世界第一例人體心臟移植手術,替現代醫學寫下新的里程碑,雖然病人移植後只活了十八天。時過五十五年,再出現世界第一例,美國外科團隊成功將基因改造的豬心移植到五十七歲男子班奈特的身上。儘管班奈特在移植後兩個月逝世,仍然替移植技術帶來一大躍進。
心臟移植是俗稱的「換心」手術,當心臟疾病惡化,進入心衰竭末期,無法再支撐人體所需要的供血及運作,病人就只能步入等心、換心一途。然而,「移植」終究是牽涉到兩個家庭的事情,不似常規手術容易,因此世界各國在醫院、醫師的資格限制上皆有繁複規定,並非所有醫療院所都能提供此項業務。以臺灣的醫院為例,要具有心臟摘取移植的資格除了是區域醫院以上等級的醫院外,還需具有完善的設備以及至少一名的心臟移植醫師,此外,器官移植專責單位、專任的藥理、病理、移植免疫、感染症、麻醉、呼吸治療、精神科、血液學專長的醫師或專家,以及器官捐贈移植協調護理師和社會工作師等職務更是必不可缺。
除了醫院的限制,心臟移植醫師資格也相當嚴格,不僅需要有主持「體外循環之心臟及大血管手術」及「不停跳之冠狀動脈繞道手術」五百例以上的經驗,還要在臺灣及海外主要執行心臟移植醫院接受六個月以上的訓練,並向衛福部申請通過才可以,在限制繁多、病人風險高的情形下,願意從事移植作業的醫院並不多。
開院第四年 首例心臟移植手術
二○○五年,臺北慈濟醫院正式啟業,對多數心臟病患者而言,要在一家新興醫院接受移植手術,即便知道這家醫院的團隊與設備皆符合資格,也不敢同意。心臟血管外科諶大中主任半開玩笑地回憶:「或許是『慈濟』的緣故,我們遇到的幾乎都是非常弱勢或疾病嚴重到休克的病人。有經濟或行動能力的,在啟業之初並不會將我們當作移植首選醫院。」

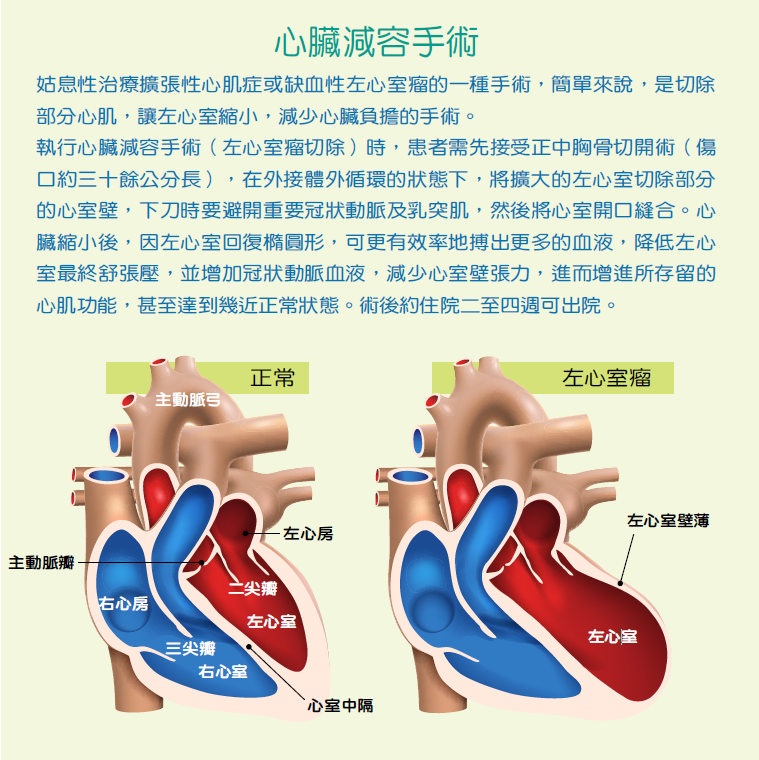
經過三度開心手術,從移除腫瘤、心臟減容、裝自動去顫器,廖女士終於走過生死交關,成為臺北慈濟醫院第一位換心成功的個案。
廖女士是臺北慈濟醫院第一位心臟移植的患者,年逾六十的她在許多年前生下孩子後,因為周產期心肌病變而長期在心臟科追蹤,而後又因心臟衰竭產生心室瘤,嚴重影響心臟功能而來到諶大中主任的門診。十多年前,心室瘤沒有其他的治療方式,只適合外科切除,而廖女士在腫瘤切除手術、心臟減容手術後,的確舒服多了,只是一年後,心臟衰竭復發,產生嚴重的心室心搏過速,醫護團隊緊急替她裝上葉克膜,電擊超過四百次才將她從鬼門關救回來。
用藥一段時間,廖女士情況穩定,葉克膜順利移除。看著病人衰敗的心臟,諶大中主任下一步將要和她討論心臟移植,但在當時,並不是所有醫療團隊都同意這項決定。「大家的擔憂無非是『這是醫院第一例心臟移植個案,應該找狀況好一點的病人,這名病人開過刀,還電擊四百次,移植難度可想而知。』」諶主任說。相較這類擔憂,廖女士卻相當相信這名幾番搶救她生命的醫師,於是經過審慎評估與等待,二○○九年十一月十一日,她成為臺北慈濟醫院第一例成功移植心臟的個案。
「移植手術成功」乃指術後能存活三十天以上且平安出院的個案,術後三十天之內若因各種原因過世,都算是失敗。以國際心肺移植協會(ISHLT, the International Society for Heart and Lung Transplantation) 統計資料來看現在的心臟移植手術,一年成功率可達九成以上,十年存活率則約六、七成,其後逐年遞減。諶大中主任指出,造成移植後死亡的原因繁多,若是移植早期,首因仍是嚴重感染、嚴重排斥等手術併發症,但隨著技術、藥物進步,早期死亡的比例降低,病人平安出院的機率多達九成以上。長期而論,除有排斥、感染的情況,部分心臟移植患者會出現植入心臟冠狀動脈的狹窄問題,加上長時間使用免疫藥物,出現癌症的比例也不容小覷,因此也有部分在移植術後死於癌症的病例。
廖女士的手術相當成功,但多年後卻因心情與個人因素自行停用抗排斥藥物,導致身體出現嚴重排斥反應,心臟急遽惡化、衰竭,在南部醫院搶救不及辭世。

手術雖難 更難的是搶時間
病人情況百百種,能不能符合「等心」資格是需要審慎審視的。諶大中主任依據心臟移植治療指引與健保規範說明,病人須為第四級心臟衰竭且具有症狀;心臟檢查顯示心臟功能不佳,包括左心室收縮小於百分之二十或沒有低於百分之二十但經其他評估證實其症狀嚴重者( 包括:生理最大耗氧量每公斤、每分鐘小於十四毫升;必須透過強心劑來支撐心臟功能;無法使用其他藥物或外科手術治療者),如此,經團隊評估後,才可以確定該病人已經進入心臟衰竭末期。即便如此,醫療團隊仍須照會其他科別,評估病人是否有身心疾病,能否遵循醫囑服藥,並排除嚴重系統性疾病、感染疾病或未治療好的癌症疾病,一一確認後,才可以真正加入等心的排隊行列。
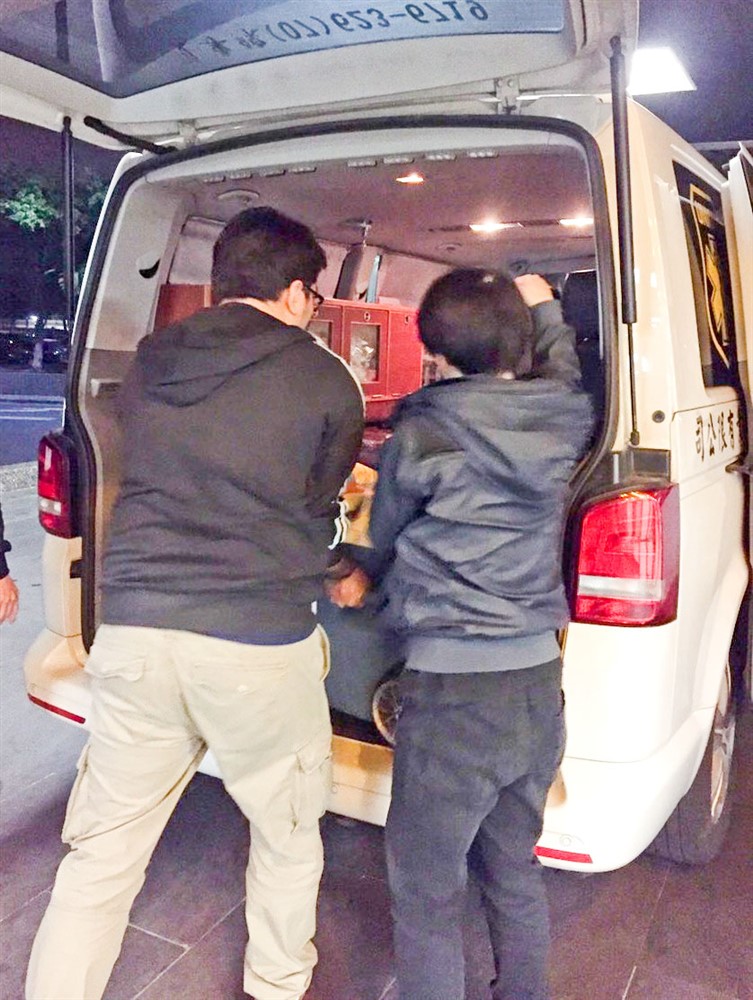

病人配對到合適的心臟,醫療團隊無分白天黑夜、颳風下雨,都會前往取心。圖為心臟血管外科徐展陽醫師深夜南下取心回醫院。
當器官捐贈移植協調護理師收到消息,確定病人配對到符合的心臟,心臟血管外科團隊便會啟動兩組人,一組是摘取團隊、一組為移植團隊。諶大中主任解釋:「移植術式通常要由兩位醫師合作,資深醫師在醫院主持受贈移植手術,年輕醫師去摘取器官;而摘取器官的醫師資格不似移植醫師嚴格,只要完成五年以上心臟外科總醫師訓練的主治醫師,並向衛福部申請通過即可。」
心臟自捐贈者身上取下後,因為沒有血流供應,自然是在愈短的時間內種到受贈者身上愈好,一般來說,摘心、取心到種心、復跳的時間以不超過四小時為宜,可是交通工具、路上的突發事件、腦死病人的意外變故都有可能影響預定時間,因此即便是對經驗豐碩的諶大中主任來說,「如何巧妙兜攏雙方的時間」依然是移植手術中最困難的事。諶主任表示,心臟取下後,因為沒有氧氣、血流的供應,會進入「震昏狀態」(stunning),直到順利移植、復跳後才會慢慢恢復;而缺血時間愈短,震昏狀態就愈短,有些病人甚至不曾出現,但要是超過四個小時還未順利讓心臟復跳,心臟會因長時間處於「震昏狀態」,使受贈者即便順利接受移植手術,心臟也無法有力跳動,仍需要靠強心劑或葉克膜支撐,度過難關。而正因為時間的掌握如此重要,所以主責移植方的醫師通常會到確定捐贈方進入手術室時,才真正劃刀、手術。
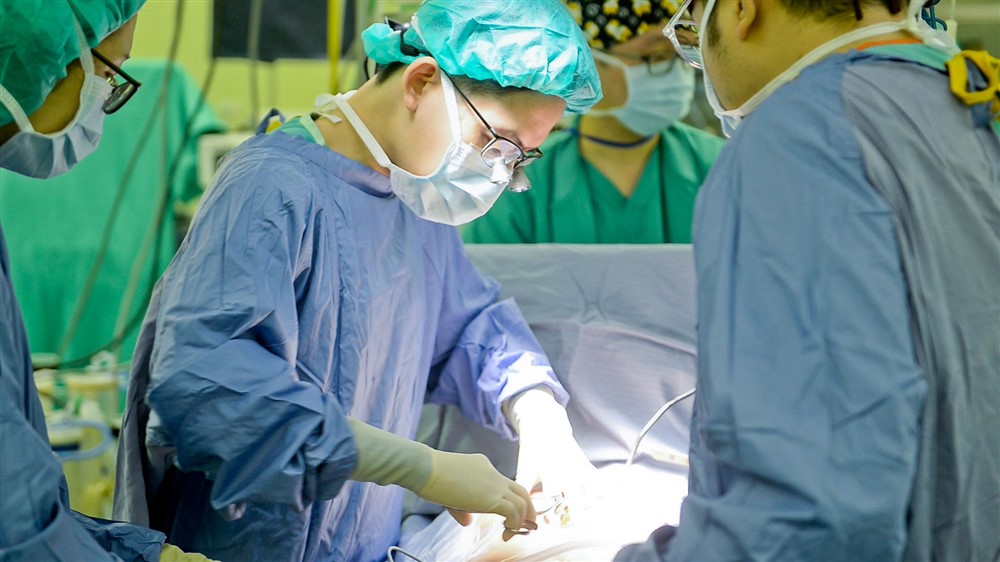
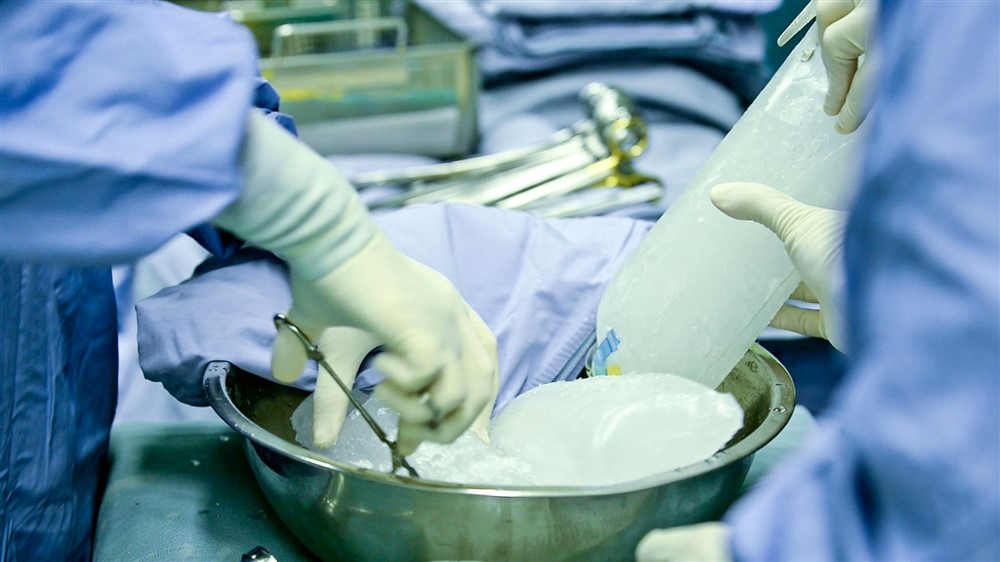
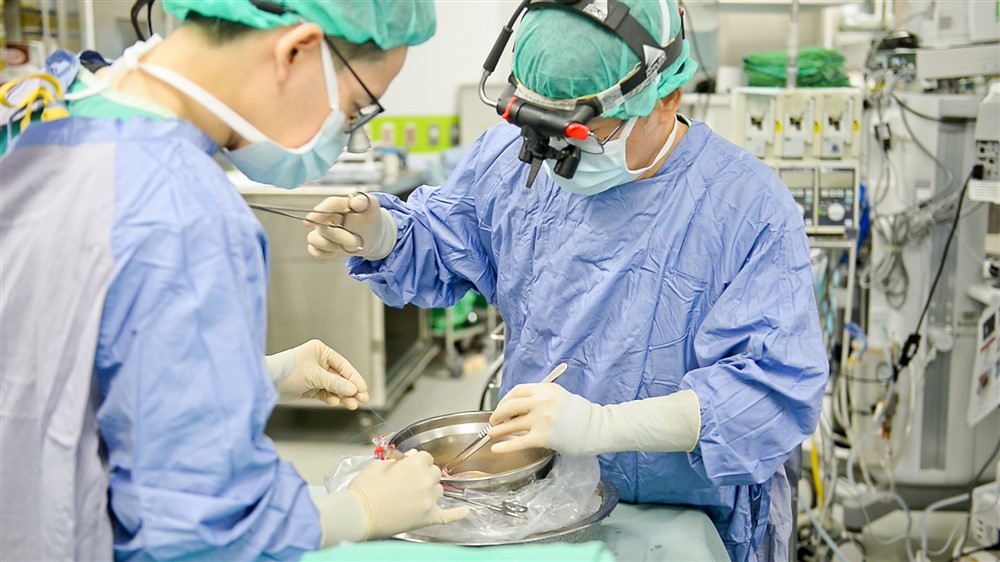
臺北慈濟醫院心臟血管外科宋鎮宇醫師摘取心臟,右圖為宋鎮宇醫師、蔡貴棟醫師冷凍處理摘下的心臟,做移植前的準備。攝影/盧義泓
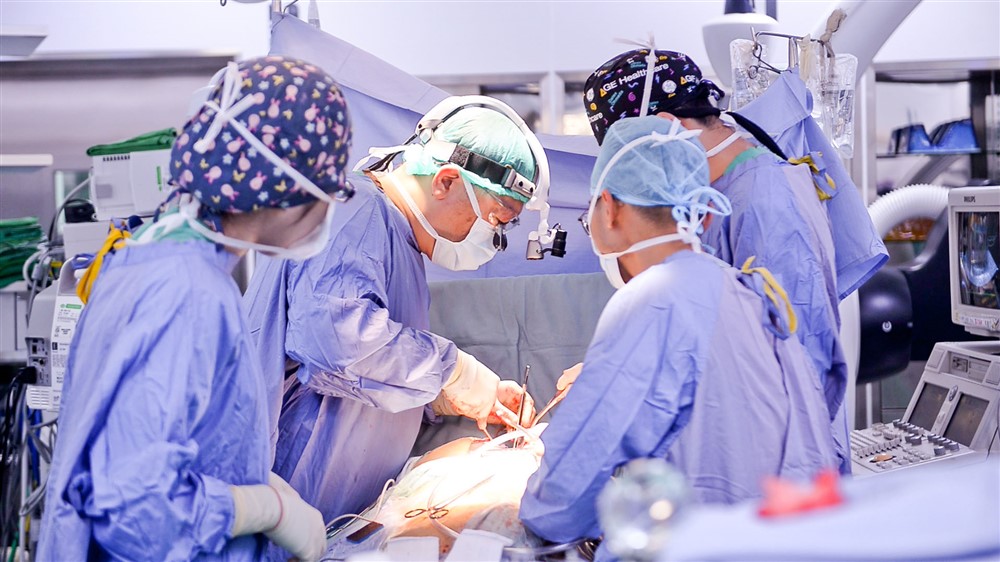
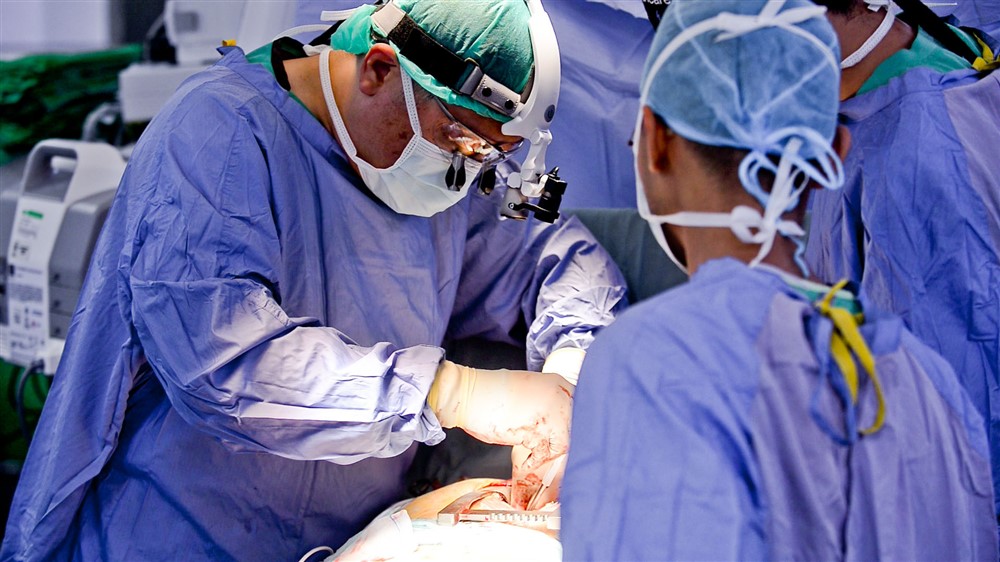
諶大中主任為病人植入心臟。攝影/盧義泓
移植病人的全方位照顧
在心臟移植的過程中,病人得靠體外循環維持生理狀態,待心臟植入後才會視復跳情況撤除體外循環機。術後,則是到加護病房觀察,直至移除呼吸器才會轉到普通病房。這段時間,醫師必須抽血評估病人抗排斥藥物的濃度,以及有無慢性病毒感染,之後則是以數次超音波確認新的心臟是否正常運作。
出院前,則是會診心臟內科醫師,用導管的方式做心肌切片,在右心室取出一小塊心肌組織,送至病理科檢驗有無排斥情形。諶大中主任特別提到:「以往病人出院前會做冠狀動脈攝影,確認血管是否通暢,但近年受疫情影響,多數病人排斥侵襲性檢查,加上新的文獻指出病人若定時服藥,多能有效控制冠狀動脈病症,可以靠非侵襲性的方式觀察病人情形。」
對醫師而言,病人康復出院是最令他們開心的事。諶大中主任直說:「移植最大的成就感,就是看到病人昏迷不醒地送進來,家人哭得死去活來,最後卻能高高興興地出院,還給他們一個健康的爸爸、媽媽或是小孩。」

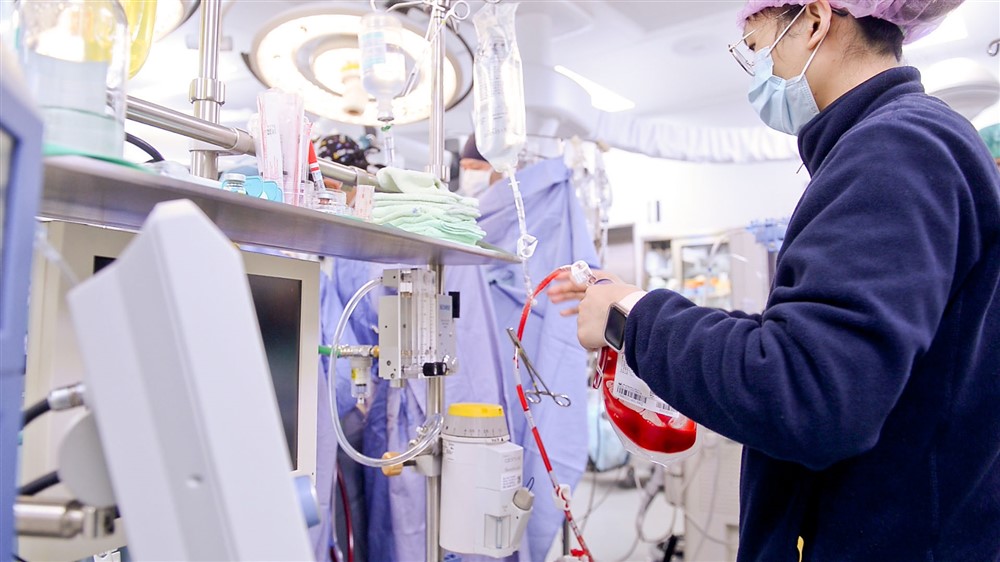
心臟移植過程中,病人靠體外循環機維持生理狀態。攝影/盧義泓
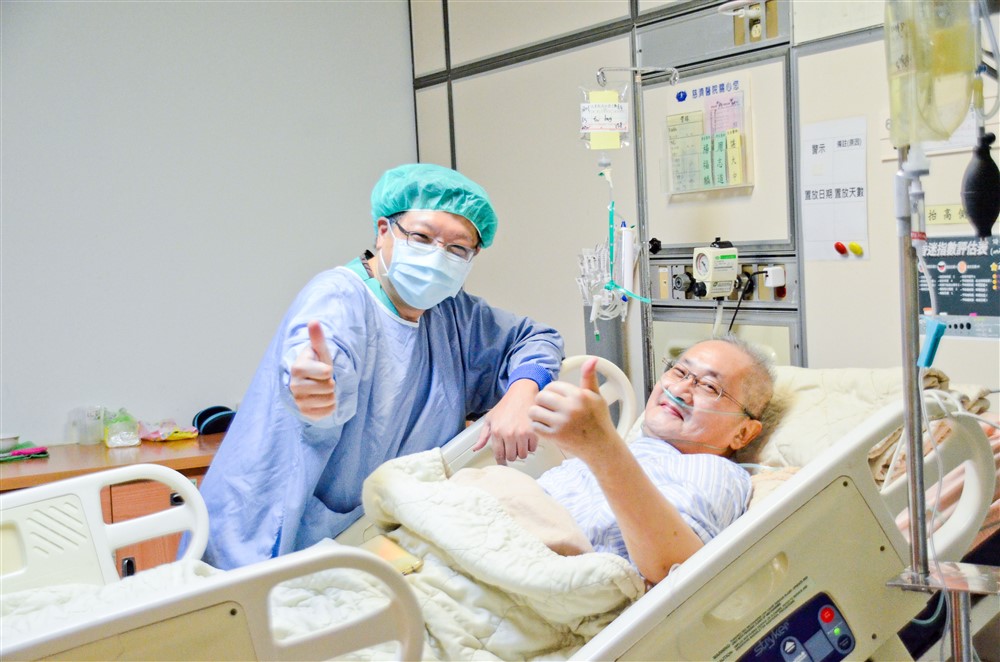
病人進入手術室前及移植手術後,總能見到諶大中主任前往關懷的身影。攝影/范宇宏
而在臺北慈濟醫院目前的二十例心臟移植個案中,王先生是令醫療團隊相當難忘的一位病人。
就諶大中主任的說法,當時五十九歲的王先生就像慈濟常見到的標準弱勢病人,不但經濟狀況差,還單親帶著國二的兒子。心臟衰竭的緣故,每每發病,他就隨處到急診就醫,一段時間後,錢沒了就離開醫院,不再回診。因此來到臺北慈濟醫院急診時已經是嚴重心臟衰竭合併肝功能疾病,不但瘦到三十幾公斤,還伴隨非常嚴重的腹水。為了續命,醫療團隊替王先生裝置心室輔助器等待心臟移植,在加護病房住了一段時間後,也著實順利地等到心臟,「重獲心生」。
在爸爸住院的日子裡,青春期的兒子下課後,每個晚上來醫院照顧爸爸,拍背、翻身,將爸爸照顧得無微不至,醫療團隊也積極替王先生找尋養護之家,讓他們能在出院後擁有良好的復健環境。整個過程讓諶大中主任感嘆地說:「不同於其他醫學中心,我們照顧的病人中有許多弱勢族群,但移植是需要全面照護與長期追蹤的一場馬拉松,這對家境不佳的病人相當困難,所以需要醫療團隊給予更多的關懷。」

心臟移植的展望
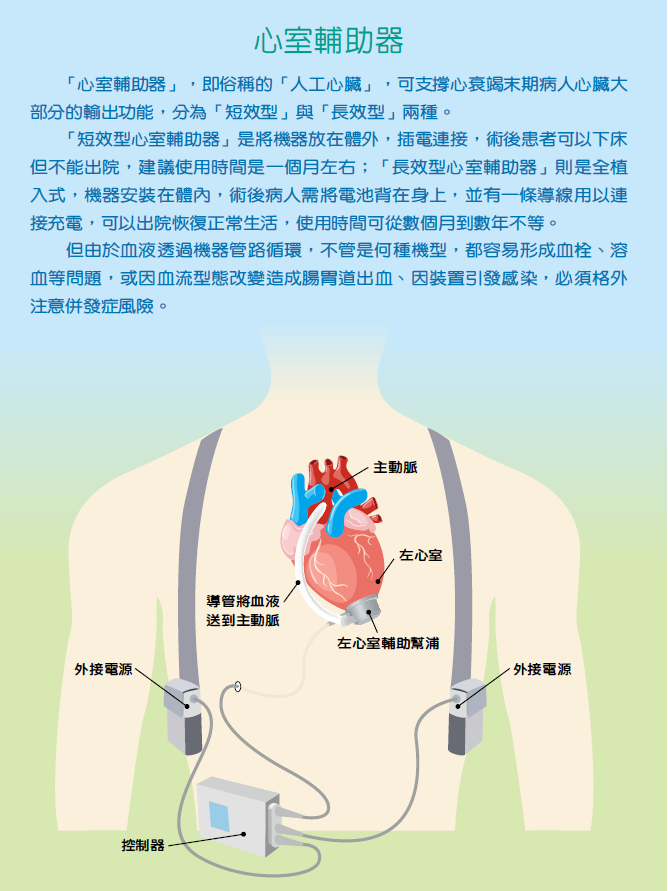
過往,當適合移植但等不到心臟的病人撐不住了,就必須長期依賴強心劑或體外式的輔助器維來持心臟機能,無法出院。近年科技進步,發展出植入式的心室輔助器,因此醫療團隊可替等待移植的病人先植入心室輔助器,讓他們維持正常生活,等待心臟;另一種情況則是病人真的不適合移植,所以用心室輔助器作替代方案,讓病人多活好幾年。
心臟是人體維生最重要的器官,若能移植續命,將能讓許多家庭免於悲痛,但真正能捐贈、願意捐贈的心臟跟等待移植的人數相比,實是供不應求,因此世界各地的醫學界目前也致力研究如豬心移植等異體移植,以及更先進的心室輔助器。
諶大中主任說明,心衰竭治療在未來將有兩個走向,其一是心室輔助器會愈來愈多、愈來愈好,讓無法移植或等待移植的病人都有機會維持良好的生活品質。其次則是有感於心臟獲取不易,因此醫學界也積極研究如何將離體的心臟保存得更好,讓心臟在移植到新的身體時仍能維持良好功能。畢竟,對病人而言,尤其是年輕病人,能移植到一顆健全的心臟,依舊是最好的選擇。