文/李筠
處在黑暗時,眼睛會不時閃過一道光,這樣不尋常的狀況,讓周小姐決定趕緊看眼科,找出答案。

台北慈濟醫院眼科部詹立瑋醫師提醒四十歲以上民眾每年測量一次眼壓,以避免青光眼。攝影/盧義泓
五十歲的周小姐到眼科診所就診,經檢查疑似青光眼,於是轉診來到台北慈濟醫院。
眼科詹立瑋醫師發現周小姐的視力、眼壓雖在正常值範圍內,不過視神經盤有凹陷變大、部分視神經萎縮,進一步安排光學同調斷層掃描,發現視網膜神經纖維變薄;而視野檢查,也明顯看到周小姐雙眼的視野出現狀況,上半部已經有一大塊的視野缺損,確診為青光眼,再不治療恐有失明之虞。詹立瑋醫師開立眼藥水,請周小姐按時點藥,經過三個月之後,她的兩眼眼壓降低,後續複診追蹤視神經纖維的厚度沒有再惡化變薄的情形,顯示青光眼趨於穩定。
根據世界衛生組織(WHO) 統計,青光眼是全球致盲的第二大主因。詹立瑋醫師說明:「青光眼是一種慢性、視網膜神經纖維長期逐漸萎縮、造成視野缺損的疾病,致病原因複雜,目前醫學研究尚未完全徹底了解。以目前所知,和眼壓偏高以及視神經本身較脆弱有關。」
眼球腔內的壓力稱為眼壓,正常的眼壓約在十到二十毫米汞柱。眼壓的高低是由眼球中的房水決定;由睫狀體所分泌的無色透明房水,維持眼球固定形狀及新陳代謝,房水的產生與排出量會維持平衡,一旦房水無法順利排出,就會導致眼壓上升。
青光眼的診斷須透過視神經的受損作為依據,然而少部分的人眼壓雖然超過二十毫米汞柱,但對視神經沒有造成損傷,就稱之為高眼壓症,即便眼壓長期低於二十毫米汞柱,但視神經已有損傷、萎縮,也是屬於青光眼。
青光眼早期臨床表現症狀是喪失邊緣的視野,症狀不明顯,不易察覺,等到損失至中央視力才較有感,但此時多半已進展到末期。
青光眼好發於中老年人,但近年來年輕患者人數有增加的趨勢。除此之外,眼壓高、年紀大、高度近視、具有青光眼家族史、糖尿病、心血管疾病、曾經發生眼中風的患者,皆為青光眼的高危險群。詹立瑋醫師說明青光眼需檢查眼底視神經盤的原因:「視網膜的感光節細胞可以把接收到的光線、色彩,傳送到腦部的視覺區,若感光節細胞損傷,就會造成視野狹隘,必須仔細檢查眼底視神經盤才能發現青光眼。」
目前青光眼的治療以眼藥水、口服藥或針劑為主,透過減少房水生成或促進房水排出,降低眼壓至視網膜的感光節細胞不會再進一步萎縮的程度,用藥量則視病人狀況而異。少數只用藥物無法控制的族群,才需考慮以手術方式治療,最常見的「小樑切除術」即是局部切除一小塊虹膜組織,在眼球壁上創造一個微小閥門,將房水安全排出眼內以達降眼壓的效果。
詹立瑋醫師建議,四十歲以上的民眾,至少每年測量一次眼壓,倘若有高度近視或心血管疾病、糖尿病、青光眼家族史的民眾,更要每半年檢查一次,及早發現,及早治療。診斷出青光眼後只要與醫師配合,按時點藥、定期回診追蹤眼壓及視神經纖維厚度,確保青光眼沒有惡化,就可以避免因青光眼造成失明的風險。
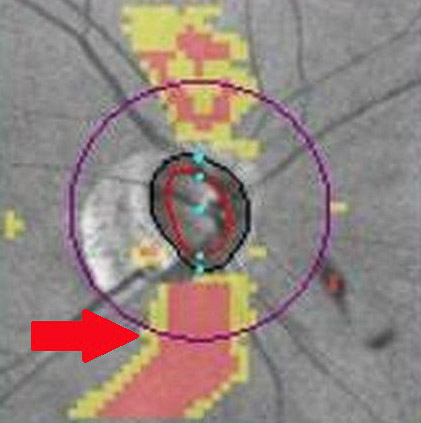
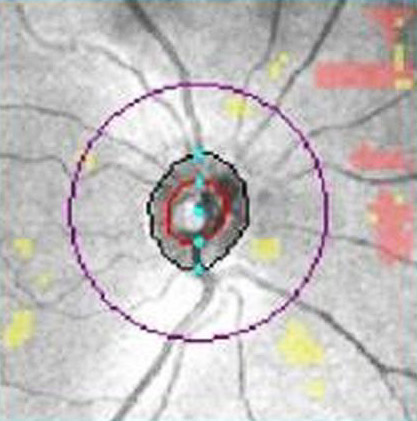
左圖為經「光學同調斷層掃描」後顯示視網膜神經纖維缺損(箭頭處),有青光眼的病變;右圖為正常的視神經盤掃描圖。圖/台北慈院提供
